Uma questão de tempo
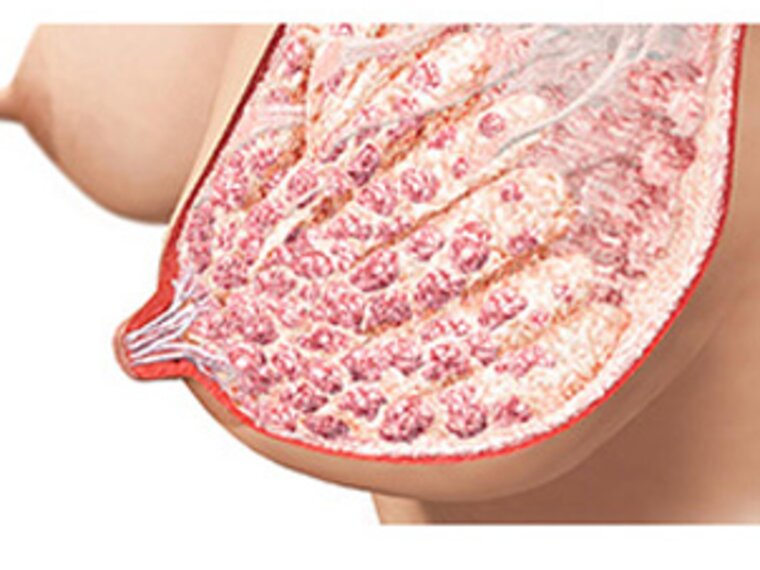
As primeiras duas semanas após o parto são determinantes para estabelecer uma boa produção de leite e mantê-la a longo prazo. No entanto, existe uma janela ainda mais curta — as primeiras 72 horas — que é crítica para iniciar o aleitamento com sucesso. O motivo deste período crítico está relacionado com alterações no desenvolvimento da glândula mamária, orientadas por controlo endócrino, que ocorrem de forma muito intensa nos primeiros dias pós-parto. Durante a gravidez, a secreção de leite começa por volta das 20 semanas, mas os níveis elevados de progesterona inibem a produção total de leite até depois do parto, quando as alterações hormonais desencadeiam a ativação secretória.16,17
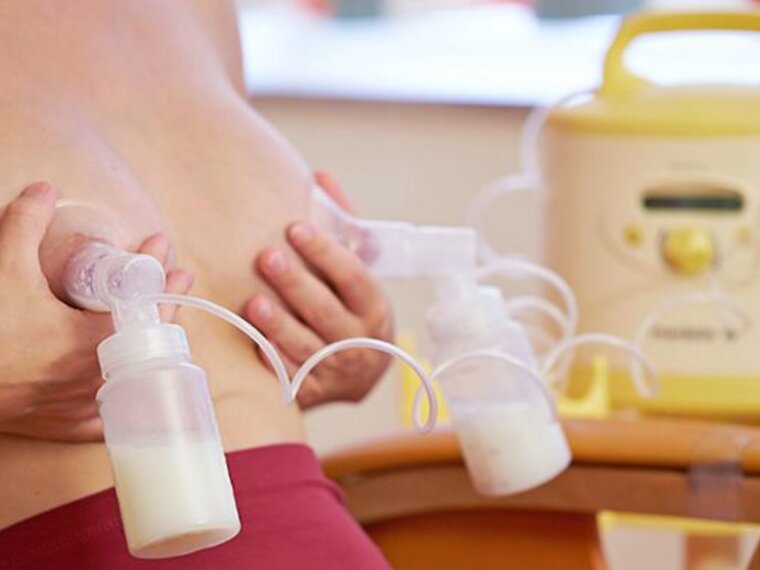
Após o parto, há uma rápida queda nos níveis de progesterona, facilitada pela expulsão da placenta. Assim que os níveis de progesterona caem, a prolactina fica livre para atuar, promovendo a ativação secretória. A prolactina apoia o fechamento das junções estreitas dos lactócitos, que vedam os alvéolos, garantindo que o leite permaneça dentro deles e não flua para os tecidos circundantes. Cada sessão de amamentação, cada estimulação regular do mamilo e da aréola, seja através da amamentação ou da extração, envia a mensagem ao cérebro da mãe para “produzir prolactina”.17
A oxitocina também desempenha um papel crucial. Após estimular as contrações durante o trabalho de parto, a oxitocina mantém-se elevada nos primeiros dias pós-nascimento, preparando o organismo para as interações de amamentação subsequentes. Os impulsos de oxitocina que ocorrem durante a sucção são essenciais para a ejeção do leite disponível ao longo do aleitamento.
Consequentemente, durante este período, a estimulação regular e a extração eficaz de leite são essenciais para ativar a produção de leite da mãe. Os fatores de risco sejam hormonais, glandulares ou relacionados com extração insuficiente devido a dificuldades de sucção do bebé — podem perturbar este processo e devem ser identificados e geridos de forma proativa. É por isso que apoiar e preparar as futuras mães durante a gravidez identificando potenciais fatores de risco e desenvolvendo planos de amamentação que permitam a ativação secretória atempada é um pré-requisito fundamental para o sucesso da amamentação a longo prazo.
O apoio à amamentação deve iniciar-se durante a gravidez
A Prof.ª Viktoria Vivilaki, Presidente da Associação Europeia de Enfermeiros Especialistas em Obstetrícia, é uma defensora firme das mesas-redondas que promovem recomendações em prol do apoio proativo ao aleitamento. As suas expectativas para o futuro são claras.
Por que é tão importante o apoio proativo ao aleitamento?
A gestão proativa do aleitamento desempenha um papel essencial para garantir o sucesso da amamentação. A iniciação precoce e o apoio estratégico em centros maternos e em maternidades têm um impacto significativo na produção de leite a longo prazo e na confiança das mães. Face às taxas de amamentação em declínio em alguns países europeus, é crucial estabelecer uma estrutura baseada em evidência científica para melhorar a prática clínica perinatal.
Quando deve iniciar-se o apoio?
O apoio à amamentação deve iniciar-se durante a gravidez e continuar imediatamente após o parto. Deve ser parte integrante dos cuidados perinatais, e não um serviço opcional. É importante definir expectativas realistas e abordar preocupações iniciais. As recomendações que definimos salientam a necessidade de orientação estruturada e proativa para evitar dificuldades iniciais na amamentação, especialmente em mães com risco de lactogénese tardia. Esta abordagem reduz a suplementação desnecessária e aumenta o sucesso da amamentação.
Wie sollten Hebammen die Empfehlungen in der täglichen Praxis umsetzen?
Os enfermeiros especialistas em obstetrícia são fundamentais no apoio à amamentação. A implementação envolve a educação sobre rotinas de aleitamento para garantir práticas normalizadas baseadas em evidência, bem como apoio prático nas primeiras horas após o parto, assegurando uma pega e posicionamento ideais. Também é essencial garantir um seguimento próximo após a alta hospitalar, realizado por enfermeiros da comunidade especialistas em obstetrícia. A colaboração entre profissionais é fundamental: é necessário trabalhar em conjunto para identificar precocemente mães em risco, garantindo um apoio imediato e contínuo.